Monitor Gonçalo Rebello. Quaisquer duvidas sinta-se livres para perguntar via facebook.
Deixem seus comentários!
==========================================
Caso clínico Geral #1:
Caso real
Identificação: C.C. 75 anos, feminino, caucasiana, natural e residente de Curitiba.
Queixa principal: “dor em perna”
HMA: ILICIDAS:
Relata dor intensa em articulação coxofemoral direita, constante, de início súbito, que tem alívio ao repouso e piora com qualquer mínimo movimento. Sem história de trauma.
HMP: DOIDAMT:
Relata não ir ao médico há anos, HAS. Toma enalapril 10mg 1x ao dia.
HMF:
Família hígida.
CHV: MAFATES:
Adora café preto e não bebe leite nem derivados por ser intolerante. Não realiza atividades físicas. A paciente é acamada por 30% do dia e sofre quedas constantes.
PPS: FRETSPI:
Situação familiar estável.
RS:
Não declara novas queixas.
Exame físico:
Dados vitais: pulso 120, temperatura: 39,0, PA: 120/80, FR: 28. Sat O2 95%.
Bom estado geral.
BCR taquicardicas, MV+ bilateral simétrico crepitantes basais. Abdome indolor, RHA+. Sem sinais de peritonismo.
Pct gemente e imóvel. Membro inferior direito em atitude de rotação interna. A mobilização a pct queixa-se de dor e percebe-se crepitantes.
Pulsos de ambos os membros inferiores palpáveis.
Obs: este caso terá cada resposta logo abaixo de cada pergunta:
As informações fornecidas são suficientes para declarar que a paciente está estável para ser enviada ao raio X? Se não, qual (quais) faltam?
Observações e resposta:
Não é suficiente. Sempre que pertinente frente a um hipertenso ou diabético deve-se perguntar qual é a pressão normal da pessoa. Este é um caso real que eu atendi, a paciente tinha uma fratura não traumática e a pressão habitual totalmente descontrolada de 180/160. Portanto estando a 120/80 ao invés de controlada ela estava em choque! Portanto não deve ser enviada ao raio X e sim receber 2 acessos calibrosos, um em cada braço, e ter 2L de soro infundidos com velocidade (protocolo do ATLS para choque).
Com o retorno da pressão arterial a 160/140 a paciente foi encaminhada ao raio X onde evidenciou-se fratura trocantérica. Além disso a imagem do osso aparecia pouco branca. Existia alguma pista do tipo de fratura no exame físico? A imagem ruim significa dizer algo?
Observações e resposta:
Sim, a fratura de colo de fêmur, a mais comum, é descrita como em rotação externa. Me chamou atenção que a paciente tinha uma rotação interna e portanto possivelmente fratura em outra região.
A implicação disso é que o colo do fêmur é pouquíssimo vascularizado, por isso fraturas nessa região não consolidam e é sempre feita a colocação de próteses. Por isso também não ocorre choque hemorrágico.
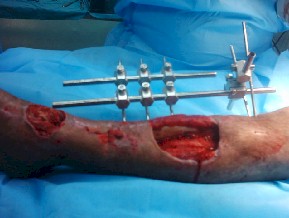
Já na fratura trocantérica rompe-se o osso justamente na porção de maior diâmetro, portanto o sangramento é muito intenso podendo causar choque e síndrome compartimental (por isso foram palpados os pulsos).
Quanto ao raio X, pode ser que ele seja de má qualidade, mas nesse caso por estar associado a uma fratura sem trauma em uma mulher, idosa, que não bebe leite e gosta de café (calciúrico) gera grandes suspeitas de osteoporose.
A paciente tem sibilos bibasais. Qual a relação?
Observações e resposta:
Nenhuma na verdade, a frequência respiratória elevada, a febre e a ausculta determinam uma insuficiência respiratória. O raio X de tórax feito posteriormente evidenciou uma pneumonia. A crepitação é bibasal provavelmente devido a algum grau de insuficiência cardíaca causada pelo quadro.
Em verdade a história dessa paciente é que estava sentindo-se “gripada” há 3 dias, cada vez pior. Seu filho deu a mão para tira-la da cama e leva-la ao médico. Quando ela colocou a perna no chão fez uma fratura espontânea por osteoporose do tipo torção. Chegou ao pronto socorro como um trauma. A pneumonia não teria sido detectada se o exame físico tivesse sido esquecido.
Curiosidades:
Sindrome compartimental:
É quando ocorre aumento da pressão dentro de um compartimento muscular. O compartimento é delimitado pelas fascias musculares. Um exemplo clássico é uma fratura com extravasamento de sangue que aumenta a pressão dentro da fascia. O problema é que esse aumento da pressão pode resultar em uma oclusão arterial e perda do membro.
O tratamento é a fasciotomia. O medico deve cortar a pele e fascia muscular do paciente até o retorno dos pulsos distais. Este problema é visualizado instantaneamente (caso hemorragia) ou mais tardiamente (edema) portanto o paciente não pode ser esquecido. O corte costuma ser extenso e profundo.
Deixem seus comentários!
==========================================
Caso clínico Geral #1:
Caso real
Identificação: C.C. 75 anos, feminino, caucasiana, natural e residente de Curitiba.
Queixa principal: “dor em perna”
HMA: ILICIDAS:
Relata dor intensa em articulação coxofemoral direita, constante, de início súbito, que tem alívio ao repouso e piora com qualquer mínimo movimento. Sem história de trauma.
HMP: DOIDAMT:
Relata não ir ao médico há anos, HAS. Toma enalapril 10mg 1x ao dia.
HMF:
Família hígida.
CHV: MAFATES:
Adora café preto e não bebe leite nem derivados por ser intolerante. Não realiza atividades físicas. A paciente é acamada por 30% do dia e sofre quedas constantes.
PPS: FRETSPI:
Situação familiar estável.
RS:
Não declara novas queixas.
Exame físico:
Dados vitais: pulso 120, temperatura: 39,0, PA: 120/80, FR: 28. Sat O2 95%.
Bom estado geral.
BCR taquicardicas, MV+ bilateral simétrico crepitantes basais. Abdome indolor, RHA+. Sem sinais de peritonismo.
Pct gemente e imóvel. Membro inferior direito em atitude de rotação interna. A mobilização a pct queixa-se de dor e percebe-se crepitantes.
Pulsos de ambos os membros inferiores palpáveis.
Obs: este caso terá cada resposta logo abaixo de cada pergunta:
As informações fornecidas são suficientes para declarar que a paciente está estável para ser enviada ao raio X? Se não, qual (quais) faltam?
Observações e resposta:
Não é suficiente. Sempre que pertinente frente a um hipertenso ou diabético deve-se perguntar qual é a pressão normal da pessoa. Este é um caso real que eu atendi, a paciente tinha uma fratura não traumática e a pressão habitual totalmente descontrolada de 180/160. Portanto estando a 120/80 ao invés de controlada ela estava em choque! Portanto não deve ser enviada ao raio X e sim receber 2 acessos calibrosos, um em cada braço, e ter 2L de soro infundidos com velocidade (protocolo do ATLS para choque).
Com o retorno da pressão arterial a 160/140 a paciente foi encaminhada ao raio X onde evidenciou-se fratura trocantérica. Além disso a imagem do osso aparecia pouco branca. Existia alguma pista do tipo de fratura no exame físico? A imagem ruim significa dizer algo?
Observações e resposta:
Sim, a fratura de colo de fêmur, a mais comum, é descrita como em rotação externa. Me chamou atenção que a paciente tinha uma rotação interna e portanto possivelmente fratura em outra região.
A implicação disso é que o colo do fêmur é pouquíssimo vascularizado, por isso fraturas nessa região não consolidam e é sempre feita a colocação de próteses. Por isso também não ocorre choque hemorrágico.
Já na fratura trocantérica rompe-se o osso justamente na porção de maior diâmetro, portanto o sangramento é muito intenso podendo causar choque e síndrome compartimental (por isso foram palpados os pulsos).
Quanto ao raio X, pode ser que ele seja de má qualidade, mas nesse caso por estar associado a uma fratura sem trauma em uma mulher, idosa, que não bebe leite e gosta de café (calciúrico) gera grandes suspeitas de osteoporose.
A paciente tem sibilos bibasais. Qual a relação?
Observações e resposta:
Nenhuma na verdade, a frequência respiratória elevada, a febre e a ausculta determinam uma insuficiência respiratória. O raio X de tórax feito posteriormente evidenciou uma pneumonia. A crepitação é bibasal provavelmente devido a algum grau de insuficiência cardíaca causada pelo quadro.
Em verdade a história dessa paciente é que estava sentindo-se “gripada” há 3 dias, cada vez pior. Seu filho deu a mão para tira-la da cama e leva-la ao médico. Quando ela colocou a perna no chão fez uma fratura espontânea por osteoporose do tipo torção. Chegou ao pronto socorro como um trauma. A pneumonia não teria sido detectada se o exame físico tivesse sido esquecido.
Curiosidades:
Sindrome compartimental:
É quando ocorre aumento da pressão dentro de um compartimento muscular. O compartimento é delimitado pelas fascias musculares. Um exemplo clássico é uma fratura com extravasamento de sangue que aumenta a pressão dentro da fascia. O problema é que esse aumento da pressão pode resultar em uma oclusão arterial e perda do membro.
O tratamento é a fasciotomia. O medico deve cortar a pele e fascia muscular do paciente até o retorno dos pulsos distais. Este problema é visualizado instantaneamente (caso hemorragia) ou mais tardiamente (edema) portanto o paciente não pode ser esquecido. O corte costuma ser extenso e profundo.

==========================================
Caso clínico Neurológico #3:
Identificação: L.I. da S. 4 anos, masculino, caucasiana, natural e residente de Curitiba.
Queixa principal da mãe: “moleza”
HMA: ILICIDAS:
História de IVAS com febre 39 graus não tratada há 1 semana. Piora do quadro com início súbito de sonolência constante e atonia. Hiporesponsividade a estímulos. Mãe nega trauma craniano.
HMP: DOIDAMT:
Nega problemas relacionados a gestação e parto. Nega doenças de infância previas.
HMF:
Família hígida.
CHV: MAFATES:
Alimentou-se com leite exclusivamente até os 6 meses e reduziu progressivamente até os 2 anos de idade (como é o correto). Aos 2 ano tem dieta plena com a familia.
PPS: FRETSPI:
Situação familiar estável.
RS:
Mãe não declara novas queixas.
Exame físico:
Dados vitais: pulso 120 (limítrofe para criança), temperatura: 39,0, PA: 90/50 (hipotenso), FR: 44 (taquipneico). Sat O2 99%.
Reglar estado geral.
BCR taquicardicas, MV+ bilateral simétrico SRA. Abdome indolor, RHA+.
Oroscopia sem alterações. Otoscopia sem alterações.
Pele sem maculas ou manchas equimoticas.
Brudzinski e Kernig positivos, rigidez nucal
Qual o diagnóstico?
Qual o próximo passo?
Observações e resposta:
O diagnóstico é uma meningite clássica. O próximo passo seria a punção lombar, porem esta meningite tem um fator agravante de rebaixamento de consciência. Frente aos red flags abaixo não se deve puncionar e sim realizar uma tomografia por risco de herniação de amígdalas.
Imunossupressão, crises epilépticas, papiledema (ou seja, necessário fundo de olho), alteração de nível de consciência, déficit neurológico focal, doença no SNC, suspeita de focos infecciosos parameningeos.
Difícil decorar? Vamos pensar então. Papiledema é o achado de fundo de olho que evidencia hipertensão craniana. Não devemos puncionar! Alterações neurológicas gerais (nível de consciência) ou focais alem de qualquer doença que altere a anatomia cerebral (doença SNC ou focos parameningeos, crises epilepticas) são imprevisíveis. Portanto sobrou papiledema, afecções neurológicas e imunossupressão. Assim é mais fácil.
O próximo passo é determinar o agente causador: vírus, bactéria ou fungo. Tendo em mãos o liquor puncionado deve-se observar a macroscopia por pus e analisar o laboratório:
Uma infecção bacteriana terá mais neutrófilos que as outras e diminuição da glicose comparada com a sanguinea. A viral terá mais monócitos que as outras e glicose normal. A fúngica é limítrofe. Essa interpretação não é tão especifica e deve ser repetida, pois uma infecção bacteriana pode mascarar-se como fúngica ou viral.
O tratamento é com corticoide para evitar a lesão cerebral e com antibióticos empíricos, não há tempo para antibiograma.
A partir do momento que a infecção é constatada deve-se esperar alterações anatômicos no cérebro. Portanto pode formar-se um abscesso, que requisitará drenagem, infartos e herniações.
Antes do diagnostico foram descartadas as outras causas comuns de infecção em crianças. A amigdalite com a oroscopia, a otite com a otoscopia, a meningococcemia com o exame de equimoses pela pele, a pneumonia com a ausculta, a infecção urinária com a palpação vesical (não tão sensível). Frente a uma febre SEMPRE deve-se achar o foco infeccioso, devemos procurar exaustivamente e manter a criança em observação diária médica caso não seja encontrado até que apareça. 72 horas é um período esperável, alem disso devemos classificar como febre de origem desconhecida.
==========================================
Caso clínico Neurológico #2:
Identificação: D.R. 66 anos, feminino, caucasiana, natural de Belo Horizonte e residente no Palácio do Planalto.
Queixa principal: “Tontura”
HMA: ILICIDAS:
Início súbito de tontura rotatória constante há 2 horas de pequena intensidade (não prostrada nem evitando movimentos) com piora a rotação da cabeça. Nega cefaléia. Nega trauma craniano. Nega perda de consciência. Nega desequilíbrio.
HMP: DOIDAMT:
Nega HAS e DM. Nega cirurgias e transfusões. Nega medicações.
HMF:
Mãe falecida de AVE aos 85 anos. Pai hígido.
CHV: MAFATES:
Alimentação de qualidade. Mantém exercícios físicos regulares.
PPS: FRETSPI:
Situação familiar, financeira e emocional estáveis. Grande estresse no trabalho.
RS:
Não declara novas queixas.
Exame físico:
Dados vitais: pulso 90, temperatura: 36,8, PA: 120/80, FR: 20. Sat O2 99%.
Bom estado geral, lúcida, corada, hidratada.
BCR taquicardicas, MV+ bilateral simétrico SRA. Abdome indolor, RHA+.
Dix Hallpike demonstrou vertigem multidirecional sem latência (central, indicando afecção cerebral).
A glicemia capilar encontrada no momento foi de 72.
Após a administração de soro glicosado elevou-se para 120.
A vertigem mateve-se com uma sensação de cabeça leve e desequilíbrio.
Qual o diagnóstico?
Porque os sintomas se mantiveram?
Observações e resposta:
É uma hipoglicemia simples. Uma afecção tanto periférica quanto central, por isso a sintomatologia é de central. A explicação do porque os sintomas não cederam ocorre pela clínica e causa da VPPB. A clínica da VPPB é caracterizada como a vertigem desencadeada por rotação da cabeça. Nos intervalos pode ocorrer sensação de cabeça leve e falso desequilíbrio.
Não importando a causa da periférica, a consequência final que acaba por efetivamente causar a vertigem é a alteração da homeostase de íons no labirinto. Uma neurite, por exemplo, inflama a região dificultando a homeostase. A hipoglicemia do caso causou um distúrbio sistêmico e otológico a se corrigirem com algumas horas depois da correção da hipoglicemia, por isso os sintomas se mantiveram.
A queixa de tontura é extremamente comum na pratica clinica. A tontura é um termo leigo divido em três entidades clinicas: vertigem, desequilíbrio e lipotímia. Desequilíbrio tem causas cerebelares com diversos sintomas e manobras semiológicas para auxiliar no diagnóstico e lipotímia tende a ter causas sistêmicas e ser menos comum. Resta a vertigem a tarefa de desafiar a habilidade do clínico clínica e epidemiologicamente.
O primeiro depois de determinada a vertigem é descobrir se ela é central ou periférica. A vertigem periférica tem como causas a se investigar a vertigem posicional paroxística benigna (VPPB), a doença de ménière e outras neuronítes (IVAS por exemplo). Com vertigem central pensa-se em migranea, acidentes vasculares (incluindo hipotensão ortostática), desmielinizações (surtos de esclerose múltipla talvez?) e tumores.
Vocês ainda não tiveram a chance de perceber que os sintomas não nos ajudam tanto quanto como se comporta a doença. Isso é chamado de história natural da doença.
Portanto:
Vertigem paroxística que dura por dias sem outros achados sugere fortemente uma neurite por IVAS. (mais comum)
Vertigem paroxística que dura segundos associada a mudança da posição da cabeça sugere VPPB. (segunda mais comum)
Vertigem com duração de horas associada a sintomas localizados em ouvido sugere Ménière.
Vertigem com duração de minutos sugere componente vascular. Migrânea (ou sua aura, já que não existe dor) e acidente isquêmico transitório devem ser considerados.
Vertigem incessante de 20 minutos a 24h pode ocorrer em AVE.
Essas durações são importantes, pois frequentemente o paciente só virá ao médico após os sintomas da vertigem terem cessado.
Outra dica. O paciente com vertigem periférica costuma conseguir caminhar e reconhecer o ambiente a sua volta. O paciente com vertigem central costuma não conseguir.
Diagnósticos sérios de vertigem estão epidemiologicamente relacionados com achados focais de exame neurológico e idade acima de 60 anos. Portanto podemos confiar nos achados clínicos.
As quedas em indivíduos com mais de 80 anos ocorrem em 31,7% deles e a prevalência de tontura é de 31%. Portanto é importantíssimo aplicar medidas de prevenção de fraturas de fêmur (mortalidade de 50% em 2 anos) como a avaliação da densidade óssea e o tratamento dela, a procura de um terapeuta ocupacional e orientar medidas simples como:
Evitar mudanças bruscas de elevação traiçoeiras, como a mudança de chão de lajotas para chão com tapete.
Dificuldades de visão, principalmente catarata e a presbiopia.
Colocação de barras de apoio nos banheiros e corrimãos em escadas.
Exercícios de gastrocnêmio, sóleo e tibial anterior, pois são os três principais músculos do equilíbrio fino, como o balançar Antero-posterior (melhor um fisioterapeuta, é pra isso que eles servem).

A esquerda Frenzel, o criador dos óculos para avaliação de nistagmo. A direita Charles Skinner Hallpike, criador da manobra.
Nascido em 1900 e falecido em 1979 Hallpike foi um médico inglês nascido em Murree na India, que hoje faz parte do Pakistão. Ele estudou em Guy’s Hospital Junto com muitos ilustres médicos ao que percebi fazendo estas revisões de personalidades.
Publicou importantes avanços nas causas da doença de Ménière e desenvolveu o famoso teste para vertigem.
==========================================
Caso clínico Neurológico #1:
Identificação: D.I.B. 82
anos, feminino, caucasiana, natural e residente em Curitiba.
Queixa principal: “dificuldade
para falar”
HMA: ILICIDAS:
Início súbito de disartria e
hemiplegia esquerda de rosto e corpo há 15 minutos. Relata também tontura tipo
vertígem, cefaleia holocraniana pulsante e dor torácica em queimação mal
localizada, nega dor nas costas (sinal de possível aneurisma de aorta). Nega
fono e fotofobia. nega trauma craniano. Nega perda de consciência. Todos os
sintomas iniciaram-se simultaneamente.
Familiar que acompanhou todo o
quadro acompanha a consulta para ajudar com informações.
HMP: DOIDAMT:
HAS, há 8 anos. Nega cirurgias e
transfusões. Usuário de AAS 100mg dia (dose antiadesiva plaquetária). Enalapril
10mg, admite não fazer uso frequente.
HMF:
Mãe falecida de AVE aos 80 anos.
(eventos cardiovasculares familiares prévios são importante fator de risco,
porem apenas abaixo dos 65 anos para mulheres e 60 anos para homens).
CHV: MAFATES:
Alimentação desregrada, não
aderente a dieta hiposódica. (a ingesta total de sódio não deve passar de 2
gramas para hipertensos, ou seja, a comida deve ser feita totalmente sem sais e
temperos salgados e pode ser adicionado posteriormente 1 sachê de sal por
refeição principal. A ingesta habitual sem dieta é de aproximadamente 8 gramas.
No teste de urina de 24h pode ser dosada a quantidade de sal ingerida naquele
dia.)
PPS: FRETSPI:
Situação familiar, financeira e
emocional estáveis.
RS:
Não declara novas queixas.
Exame físico:
Dados vitais: pulso 90,
temperatura: 36,8, PA: 220/200, FR: 20. Sat O2 89%.
Hemiplegia facial e corporal. Bom
estado geral, lúcida, corada, hidratada.
BCR hiperfonéticas taquicardicas,
MV+ bilateral simétrico SRA.abdome indolor, RHA+.
Dix Hallpike demonstrou vertigem
multidirecional sem latência (central, indicando afecção cerebral).
Na tentativa de oxigenação a
paciente respondeu bem retornando para valores de saturação superiores a 90%
com mascara 3L/mil O2. (o máximo que pode ser administrado por máscara. alem
disso é ineficaz.)
Quais as principais suspeitas
diagnósticas? (Uma está fácil)
Qual conduta deveria ser tomada
neste momento?
Observações e resposta:
A primeira suspeita e mais fácil
é a de um AVE, a hemiplegia e a disartria não podem ser ignoradas. Porem na
verdade o primeiro diagnóstico que se faz, sem pular etapas, seria na verdade a
de um hipofluxo cerebral para as necessidades metabólicas dele. Quando o
cérebro tem o fluxo reduzido a célula cerebral entra em “modo de espera”
diminuindo ou interrompendo as suas funções especificas e mantendo apenas as
funções vitais. Por isso AVE é a causa mais comum de hipofluxo cerebral. Os
outros sintomas podem decorrer do estresse do momento.
Ainda podemos encontrar a crise
hipertensiva. Ela ocorre paroxisticamente em hipertensos. O paciente
simplesmente surge com pressão muito elevada considerando a habitual. Deve ser
manejada com cuidado e calma. O objetivo é a redução da pressão em 25% do total
na primeira hora, e gradual até a normalização em até 2 a 3 dias. Isso se deve
ao fato de a redução brusca poder causar hipofluxo cerebral. Talvez alguém se
lembre daquele mecanismo cerebral onde a artéria é cercada por um plexo venoso
e quanto maior a pressão venosa menor a arterial.
A crise hipertensiva causa lesão
de órgão alvo, é descrito que 83% delas tem acometimento de rim não
semiologicamente detectável. Quando não existe sintoma de lesão alvo é chamada
de urgência hipertensiva e tratada lentamente. Quando existe lesão importante
chama-se emergência hipertensiva e deve ser tratada mais agressivamente. Este
seria um exemplo de uma emergência hipertensiva com lesão cerebral
(vasoespasmo) e cardíaca (vasoespasmo ou hiperdemanda). A retina também pode
ser vista acometida com frequência ou os pulmões crepitantes por insuficiência
cardíaca congestiva.
Outra causa comum é uma arritmia
cardíaca sintomática. Essa arritmia pode causar insuficiência de fluxo, é de se
esperar que o coração vá sofrer primeiro, porem em um paciente com, por
exemplo, placas em carótidas o cérebro pode sofrer. As arritmias porem começar
subitamente junto com os sintomas ou subitamente com os sintomas vindo a surgir
apenas quando a arritmia já está causando hipofluxo em alguma região do corpo.
A própria placa de carótida pode
fazer a obstrução. Acredita-se que 60% dos casos hemodinâmicos obstrutivos
tenham origem numa hemorragia intra-placa numa placa de estágio primitivo 1 ou
2 (tipos 1 a 5, o primeiro mais componente lipídico e inflamatório com uma
capsula fina, o 5 já com uma capsula muito densa e calcificação suficiente para
uma ecografia observar sombra acústica posterior, que é a interrupção do sinal
ecográfico ao encontrar uma estrutura muito dura ou ar.
Qual conduta?
Esse paciente provavelmente tem
um AVE ou uma urgência hipertensiva. Portanto no primeiro caso ele deve ser
estabilizado para o transporte para um hospital que possa administrar
trombolítico (se isquêmico) em até 3 horas de evolução para melhor prognóstico,
portanto objetiva-se a redução da PA. No caso da urgência hipertensiva a
redução da PA deve resolver a sintomatologia e alterar a morbidade.
Um eletrocardiograma é essencial,
pois demonstraria a existência de uma arritmia.
Curiosidades:
Dessa vez para as curiosidades
vou trazer alguém que ainda está vivo! Sam Parnia.
Parnia é um médico inglês diretor
do centro de pesquisa em resuscitação da Universidade de Stony Brook em New
York. Ele é vanguardista nessa área. Até onde aprendemos na medicina o cérebro
sofre sequelas com 5 minutos e morre com 10 minutos de hipoxia. Parnia acredita
que com a otimização de técnicas já existentes pode-se esticar esse tempo para
até 3 horas com resultados positivos com 30% dos pacientes. O link é para alguns
artigos dele, o restante é só procurar pelo nome dele no Google, tem reportagem de jornal resumida para quem estiver sem tempo de ler os artigos.
Pessoalmente eu acredito que
apesar de aparecer absurdo os australianos que mudaram o mundo com a descoberta
do Helicobacter Pylori levaram décadas para terem seu trabalho, também absurdo,
aceito. E o Parnia nem considera ainda a utilização desta tecnologia em teste.
=========================================
Caso clínico Vascular #1:
Identificação: A.R. 60
anos, feminino, caucasiana, natural e residente em Curitiba.
Queixa principal: “Falta de ar”
HMA: ILICIDAS:
Início súbito de dispneia relevante
há 10 minutos e dor torácica localizada. Também refere dor leve em coxa
esquerda há 2 dias. Alega ter estado internada com pneumonia por 7 dias tendo
recebido alta ontem.
HMP: DOIDAMT:
HAS, e DM e dislipidemia há 10
anos os 3 descobertos juntos). Nega cirurgias e transfusões. Usuário de AAS
100mg dia (dose antiadesiva plaquetária), metformina 3x850mg (diminui a resistência
a insulina), insulina (não direi a dose para não complicar).
HMF:
DM em mãe e irmã, 80 e 58 anos
respectivamente.
CHV: MAFATES:
Alimentação desregrada, não aderente
a dieta nem toma as medicações com regularidade.
PPS: FRETSPI:
Situação familiar, financeira e
emocional estáveis.
RS:
Não declara novas queixas.
Exame físico:
Dados vitais: pulso 90,
temperatura: 36,8, PA: 200/180, FR: 30. Sat O2 80%.
Fascies angustiada. Bom estado geral,
lúcida, corada, hidratada, taquipnéica.
BCRNF taquicardicas, MV+ bilateral
simétrico com atrito pleural no local de dor e estertores finos difusos, abdome
de difícil palpação, indolor, RHA+.
Na tentativa de oxigenação
a paciente respondeu bem retornando para valores de saturação superiores a 90%
com mascara 3L/mil O2.
Quais as principais suspeitas
diagnósticas para a dispneia?
Qual a principal suspeita
diagnóstica para a perna considerando uma gravidade que pudesse se associar com
a dispneia?
Em que a DM descontrolada a
tantos anos pode ter interferido na clínica?
Observações e resposta:
Sempre frente a uma dispneia súbita
não podemos descartar o infarto obviamente, mas nesse caso existem pistas
sugestivas de tromboembolismo pulmonar. O TEP é sempre assim, nunca teremos
certeza, teremos apenas pistas.
A principal suspeita para a perna
é uma trombose venosa profunda (TVP), os membros inferiores são o local
clássico de ocorrência e temos pistas na historia para suspeitar disso. Os
sinais clínicos mais comuns são a dispneia, a dor torácica localizada e a
hemoptise.
A DM, eu já citei, mas nunca é
demais, causa lesão nervosa e faz com que o paciente nao sinta dores que
deveriam ser intensas. Pode até mesmo ocorrer infarto totalmente silencioso. É clássico
que normalmente o diagnóstico é feito com 5 anos de doença e nesse estágio já existe
lesão de retina.
O Raciocínio neste caso é: Pela tríade
de Virchow (essa tem que decorar gente), hipercoagulabilidade, lesão endotelial
e estase sanguínea são causas de trombose. A paciente esteve internada por 7
dias, isso caracteriza uma estase prolongada. Por esse motivo todo paciente
internado deve receber anticoagulante. Isso dificulta, mas não impede que a TVP
ocorra. A TVP pode soltar pedaços e embolizar principalmente o pulmão, de
maneira que 95% das TEPs estão associadas a TVP. É de grande ajuda Ecodoppler
de membros inferiores portanto. A tomografia pode observar a obstrução e é o
que mais se encontra disponível. O padrão ouro, que é a cintilografia, mostra
exatamente a obstrução do fluxo sanguíneo, mas é raro conseguir e tem o risco
de o contraste desestabilizar um paciente já com a irrigação limítrofe.
Os principais fatores para estase
sanguínea são: Imobilização e pós-operatorio. Pós-parto e gravidez também
relevantes.
Os principais fatores para lesão
endotelial são: Treuma e queimaduras. Sepse, varizes e ferimentos com arma de
fogo (FAFs) e ferimentos com arma branca (FABs) também relevantes.
Os principais fatores para
hipercoagulabilidade são: Anticoncepcional oral!!!!!!!! (10 exclamações para
este porque todo mundo esquece dele) e neoplasias. Infecções, queimaduras,
trauma, hemoconcentração, trombofilias também são relevantes por este
mecanismo.
O TEP pode ser tão insignificante
que não cause sintomas, pode causar sintomas efêmeros e discretos até morte
súbita pelo clássico chamado de trombo/embolo a cavaleira, em que um trombo/embolo
de grande tamanho molda-se obstruindo ambas as artérias pulmonares.
Portanto o tratamento consiste em
ser suportivo para os felizardos que não sejam graves o suficiente e em tratar
o fator obstrutivo com anticoagulantes rapidamente e fibrinolíticos em médio prazo.
A profilaxia com anticoagulante
oral deve ser considerada para pacientes com fator de risco para trombose (vide
tríade de Virchow) ou que tenham tido trombose.
Curiosidades:
Rudolf Virchow foi um médico e
político alemão. Tornou-se ilustre na medicina pela tríade de Virchow e por ser
o pai da patologia. Tornou-se ilustre na política por ter comandado um hospital
na guerra e ter usado seus conhecimentos médicos para ajudar não apenas seus
pacientes, mas como toda a sociedade pleiteando o saneamento básico, higiene
escolar e de alimentos e organização hospitalar.
=========================================
Caso clínico musculoesquelético #1:
Identificação: J.K. 59
anos, masculino, caucasiano, natural de uma cidade do interior e residente em
Curitiba. 120 quilos.
Queixa principal: “Inchaço no pé”
HMA: ILICIDAS:
Início hoje de madrugada, acordou
com muito intensa dor, não suportando nem mesmo o peso das cobertas sobre a
articulação, e edema do 1º PD D (primeiro pododactilo direito, ou hálux). De
caráter difícil de esclarecer identificou como “queimação ou pontada”, sem
irradiação, calafrios e febre, piora com o uso da articulação. Nega história de
trauma relevante, porém disse ter topado com o dedo no pé da cama antes de
dormir.
HMP: DOIDAMT:
HAS, e DM e dislipidemia há 8
anos. Nega internações, cirurgias e transfusões. Usuário de AAS 100mg dia.
(dose antiadesiva plaquetária)
HMF:
Hx de litíase renal de repetição
nos homens da família.
CHV: MAFATES:
Mora em uma casa de alvenaria em
Curitiba com a esposa. Tem uma alimentação muito substanciada em carne. Consumo
1 lata de cerveja diário e mais aos finais de semana.
PPS: FRETSPI:
Situação familiar, financeira e
emocional estáveis.
RS:
Não declara novas queixas.
Exame físico:
Dados vitais: pulso 65,
temperatura: 38,2, PA: 160/90, FR: 16.
Fascies angustiada. Bom estado
geral, lúcido, corado, hidratado, eupnêico.
BCRNF, MV+ biliteral simétrico
SRA (sem ruídos adventícios), abdome de difícil palpação, indolor, RHA+.
Ao exame da região se observa
sinais flogísticos em toda a circunferência da articulação (o que indica
afecção intra-articular) temperatura aumentada em relação a áreas não
articulares (articulações são mais frias, verifiquei o seu joelho, se a
temperatura for igual já caracteriza artrite), intensa dor a mobilidade e a
palpação.
Ignorem a legenda da imagem. Um abcesso periarticular pode assemelhar-se a uma afecção intra-articular caso não seja percebido que não é toda a circunferência que está acometida.
Os demais sistemas não apresentaram
alterações.
Quais as mais prováveis suspeitas
diagnósticas considerando apenas a HMA?
Qual a principal suspeita
diagnóstica considerando os fatores de risco apresentados e história familiar?
Quais os hábitos de vida que
contribuíram para o surgimento desta hipótese?
Observações e resposta:
Considerando a HMA temos um
paciente com evidente artrite, febre e calafrios com história aparentemente
irrelevante de trauma. Portanto devemos pensar principalmente em infecção da
aticulação (artrite séptica) e gota. Fratura espontânea, que pode acontecer em
doenças malignas hematológicas e osteoporose alem de necrose asséptica (que não
causa febre porém) são hipóteses mais remotas e deixemos para aprendê-las mais
adiante no curso.
Considerando os fatores de risco
se percebe que este paciente é o CLÁSSICO da artrite gotosa ou gota, aliás, todos
os meus casos são clássicos e vocês devem criar um personagem esteriotipado
para a doença.
A gota é uma das doenças por
deposito de cristal em articulação. Ocorre devido a constantes níveis de ácido
úrico sérico elevados. O ácido úrico é maior em pessoas com maior superfície
corporal e homens (mulheres depois da menopausa). Existe uma associação de 50%
não esclarecida com a hipertensão arterial e de 50% com diabetes. Também com a
obesidade devido ao aumento da superfície corporal (porem pode acontecer em
homens altos e fortes). A hiperlipidemia é vista em 80% e parece estar
relacionada aos hábitos alimentares. A aterosclerose também está relacionada já
que estes pacientes costumam morrer de AVE ou IAM. Estas associações não
parecem estar diretamente relacionadas com a gota, porém é uma grande arma
diagnóstica saber que a gota deve ser pensada em pacientes com múltiplas
disfunções metabólicas.
Quanto maior a idade maior os
níveis fisiológicos de ácido úrico, portanto a gota costuma começar aos 30
anos. Seu pico de incidência é por volta dos 50.
O consumo de álcool e da carne
são fatos que elevam o ácido úrico. A aspirina mesmo em dose baixa diminui a
excreção do ácido úrico.
Para o diagnóstico de qualquer
artrite é essencial a punção do líquido sinovial. Informações como a
concentração de glicose, presença de bactérias, qual o tipo de célula de defesa
presente, presença de sangue ou não e a característica microscópica ou de
eventuais cristais é muito valiosa, além do mais a punção é terapêutica.
O tratamento agudo é feito com
colchicina em um esquema de difícil memorização, porém quando vocês forem
médicos terão isso em seus smartphones. O tratamento de manutenção é baseado em
controlar os fatores de risco, principalmente o peso e fazer o corpo urinar
esse ácido úrico. Isso pode causar cálculos renais e quando forem de difícil
controle pode-se associar uma medicação chamada alopurinol que diminuí a
síntese do ácido úrico. Essa droga é eficaz, mas seus efeitos colaterais são
uma contra indicação relativa importante.
Em resumo, memorizem o podagra, a
artrite absurdamente dolorosa de início agudo, o paciente homem e plurimetabólico,
a punção articular diagnóstica e terapêutica.
Outra coisa, apensar de o normal
ser a ausência da história de trauma (já que não é fratura) eu coloquei aqui a
topada no pé da cama de propósito para lembrar que o trauma pode precipitar a
crise. Então por favor, não engessem o pé de todo mundo que bate sem de fato
ver um traço de fratura no Rx.
=========================================
Caso clínico Pele #2:
Então, eu me confundi com a matéria que vocês estavam tendo e fiz casos de pele. Porem eu achei que ficaram legais e seria um desperdício de aprendizado não serem aproveitados. O da próxima semana é musculoesquelético mesmo. Peço que façam comentários sobre os casos para que eu possa melhorar, se estiver muito simples, muito complexo, muito grande, muito chato, qualquer coisa. Eu valorizo a opinião de vocês. Ai vai então:
Então, eu me confundi com a matéria que vocês estavam tendo e fiz casos de pele. Porem eu achei que ficaram legais e seria um desperdício de aprendizado não serem aproveitados. O da próxima semana é musculoesquelético mesmo. Peço que façam comentários sobre os casos para que eu possa melhorar, se estiver muito simples, muito complexo, muito grande, muito chato, qualquer coisa. Eu valorizo a opinião de vocês. Ai vai então:
Identificação: J.J. 85
anos, masculino, caucasiano, natural de uma cidade do interior e residente em
Curitiba.
Queixa principal: “birrugas”
HMA: ILICIDAS:
Paciente refere que há tempo que
não se recorda, porem menos de 3 anos apresenta lesões de pele de vários tipos
(exame físico). Elas crescem e nunca involuem. Por vezes descamam e soltam
pedaços ao coçar.
HMP: DOIDAMT:
Nega hipertensão, asma e alergias
e diabetes. Nega internações, cirurgias e transfusões.
HMF:
Pai falecido de IAM aos 85 anos,
teve um AVE aos 80.
CHV: MAFATES:
Mora em uma casa de alvenaria em
Curitiba com a esposa. Trabalhou na lavoura por 40 anos, nunca fez uso de
protetor solar. Fuma 1 cigarro de corda por dia há 30 anos(equivalente a 20
normais) . Usava álcool constantemente.
PPS: FRETSPI:
Situação familiar, financeira e
emocional estável.
RS:
Não declara novas queixas.
Exame físico:
Dados vitais: pulso 65,
temperatura: 36,6, PA: 120/80, FR: 16.
Semblante calmo. Bom estado
geral, lúcido, corado, hidratado, eupnêico.
Ao exame dermatológico
percebe-se:
Poiquilodermia: Um conjunto de
lesões decorrentes da exposição a raios UV, extremamente comum em idosos. São
elas:
Benignas, que não podem originar
neoplasias:
Melanoses: histologicamente
ocorre aumento do numero de melanocitos. É o que observamos como a mão de
velho.
Leucodermias: histologicamente
ocorre a diminuição do numero de melanócitos. Tambem presentes na mão de velho,
mas já não são uma queixa estética tão relevante.
Na foto tanto leucodermias quanto
melanoses.
Xeroses: histologicamente áreas
com perda hídrica e pequena descamação fina, esfoliada. Tem uma inflamação
discreta e por isso pode coçar.
Pré-neoplásicas:
ceratose actínica:
histologicamente caracterizada pela proliferação dos queratinócitos. Pode
tornar-se tanto um CEC (carcinoma espinocelular) quanto um CBC (carcinoma
basocelular).
Na ultima foto vemos uma ceratose
actínica no centro. As outras lesões são provavelmente placas hiperemicas
decorrentes da proliferação de vasos sanguíneos estimulada pela exposição ao
sol.
O paciente apresenta então
poiquilodermia no pescoço rosto e ambos os antebraços e mãos. Apresenta uma
ceratose actínica na careca.
Apresenta também uma lesão perolada
de bordos elevados e centro ulcerado no nariz. A periferia da lesão consegue-se
observar com uma lupa pequenos vasos sanguíneos.
Apresenta também uma lesão
hiperceratótica e descamativa em lábio inferior. Por vezes a “ponta” que é
amarelado escurecida quebra. o paciente trouxe-a para a consulta.
do outro lado do lábio apresenta
uma lesão esbranquiçada que não descama a raspagem.
Após a retirada das calças do
paciente observou-se na região posterior da coxa uma lesão que ele não sabia
que tinha. A lesão era Assimétrica, de bordos irregulares de cor diferente em
várias áreas de diâmetro maior do que 5mm e uma das pontas era elevada.
Os demais sistemas não
apresentaram alterações.
Quais os hábitos de vida que
contribuíram para o surgimento das lesões malignas?
Quais as lesões benignas que o
paciente apresenta?
Quais as lesões malignas?
Quais as pré-malignas?
Observações e resposta:
Aqui encontramos o paciente
esteriótipo para o câncer de pele: Exposição solar intensa sem proteção, idade
avançada, álcool e fumo em grande quantidade.
As lesões benignas solares são a
melanose (mancha escurecida), leucodermia (mancha hipocromica) e a xerose (placa
eritematosa com descamação fina e possivelmente pruriginosa). Essas lesões são
um marcador de exposição solar e estão presentes principalmente em braços,
rosto e pescoço (áreas com poiquilodermia). É importante conhecê-las, pois
entre inúmeras delas estarão escondidas lesões malignas precoces.
As lesões malignas presentes são
todos os cânceres mais relevantes de pele: o carcinoma basocelular, de formato
vulcânico e perolado. O espinocelular, com intensa proliferação e descamação e
o melanoma, com seu ABCDE. O pior prognóstico é do espinocelular e do melanoma
(que não precisa de associação com exposição solar e pode surgir em regiões
traiçoeiras), pois ambos fazem metástases precoces, qualquer tamanho de lesão
encontrada é suficiente para grande preocupação. Acredita-se que o basocelular
precise de subcutâneo para crescer e por isso raramente metastiza e sempre mais
tardiamente.
As lesões pré-malignas deve ser
tratadas precocemente, pois tem chance de tornarem-se cânceres. As mais
relevantes para pele são a ceratose actínica e a leucoplasia, amblas presentes
no paciente. A leucoplasia é uma lesão comum em mucosas de várias etiologias,
mas a única característica visível é a mancha branca, por vezes listrada e não
descamativa a fricção (as descamativas costumam ser fungos). A ceratose
actínica é uma lesão as vezes difícil de identificar (daí a importancia de
reconhecer as benignas), mas pode-se suspeitar de lesões elevadas,
proliferativas e descamativas.
Portanto, em resumo, todo médico
deve ser capaz de identificar as lesões malignas e pré-malignas precocemente
para orientar tratamento e melhorar o prognóstico do paciente. Conhecer as
benignas ajuda a não ficarmos perdidos entre as inúmeras lesões da poiquilodermia
e a identificar que uma diferente delas pode merecer investigação. E isso que
eu disse a gente não aprende nem em dermato!
Curiosidades:
O melanoma surge do melanócito
que é uma célula presente na epiderme. Toda a epiderme tem origem embrionária
do ectoderma, mais especificamente da crista neural, se é que alguém se lembra
disso. Por esse fato existem melanócitos em regiões inesperadas como retina e
sistema nervoso central. Essas regiões podem também originar melanomas. Nestes
raros casos o diagnóstico é difícil.
Em sequencia o link leva a um
artigo sobre melanose neurocutanea, onde encontram-se nevos gigantes por todos
os corpo inclusive SNC.
Deixem seus comentários!
===========================================================
Caso clínico Pele #1:
Identificação: J.G.S.L. 45 anos, feminino, caucasiana, natural de São Paulo e residente em Curitiba.
Queixa principal: “mancha de pele”
HMA: ILICIDAS:
Paciente refere que há 1 ano apresenta manchas hipocrômicas e placas eritematosas pelo corpo, nas costas, cotovelo, mãos e nadega medindo em media 2cm de diametro. As lesões não sao pruriginosas nem dolorosas. Seu marido notou a primeira mancha após levantar-se da areia na praia e apresentar uma área onde não existia areia grudada. As manchas nao desaparecem nunca, nem mesmo com uso de corticoide tópico indicado pelo farmaceutico.
HMP: DOIDAMT:
Nega hipertensão, asma e alergias. Diabetes mellitus tipo 2 há 4 anos. Nega internações, cirurgias e transfusões.
HMF:
Pai falecido de IAM aos 85 anos.
CHV: MAFATES:
Mora em uma casa de madeira. Nega uso de álcool. Nega uso de tóxicos. Nega cigarro.
PPS: FRETSPI:
Situação familiar, financeira e emocional estável.
RS:
Não declara novas queixas.
Exame físico:
Dados vitais: pulso 65, temperatura: 36,6, PA: 120/80, FR: 16.
Sembrante calmo. Bom estado geral, lúcida, corada, hidratada, eupnêica.
Quando a paciente entrou no consultorio calçava chinelo em apenas um dos pés. Havia perdido um pelo caminho. Evidente redução da sensibilidade ao toque do joelho para baixo bilateral.
Ao exame dermatológico percebe-se que as manchas são anestésicas. Todas as lesões são bem delimitadas. Percebeu-se tambem um nódulo em antebraço direito.
Os demais sistemas não apresentaram alterações.
Qual a principal suspeita diagnóstica?
Quais as duas mais prováveis causas para a diminuição da sensibilidade em bota?
Observações e resposta:
Pessoas com alta resistencia ao bacilo nem mesmo adoecem, ja as poucas que tem menor ou nula resistencia apresentam uma gama clinica bem variavel.
A hanseníase é classificada em dois extremos clínicos.
O extremo mais agressivo ocorre pela resistencia quase nula a infecção e é chamado de forma Virchowiana ou lepromatosa. É caracterizada por rapida evolução, nodulações, e intensa lesão nervosa causando anestesias e atrofia muscular e lesões mal delimitadas.
O extremo mais brando ocorre pela resistencia relativa a infecção é caracterizada por progressão lenta e lesões bem delimitadas, poucas ou únicas e ausencia de anestesia. Os nervos proximos as lesões podem estar acometidos.
Existe tambem a forma borderline ou dimorfa que é uma mistura das duas anteriores. Em verdade dependo da resistencia pessoal a infecção a sintomatologia tenderá a assemelhar-se mais a forma virchowiana ou a tuberculoide.
Na prática para fazer o diagnóstico precoce precisamos estar atentos para o surgimento de qualquer mancha hipocromica ou placa eritematosa que não responda ao uso de corticoide tópico e não involua expontaneamente. Devido a ser uma infecção de transmissão respiratória (assim como a sua parente, a tuberculose) pessoas da localidade podem apresentar os mesmos sintomas.
A hanseníase, como infecção sistemica, pode apresentar períodos com sintomas constitucionais de febre e mal estar.
A outra possível causa para a diminuição de sensibilidade nos pés é a diabetes descontrolada. A glicose “glica” tudo o que pode quando sua concentração torna-se elevada. Isso é especialmente lesivo para pequenos capilares que estão também presentes nos nervos com o nome de nervi vasorum. A DM causa classicamente a lesão em bota e luva, mas podemos ver lesões de qualquer tipo de nervo inclusive dismotilidades intestinais e alterações na retenção urinaria associados a lesão dos nervos autonomicos.
Curiosidades:
Na antiguidade é descrito que médicos pediam para pacientes correr e rolar na areia em busca de áreas anidroticas. Se nao houvesse a produção de goticulas de suor nao haveria a fixação da areia na pele.
A história da hanseníase só começou, efetivamente, a partir de fevereiro de 1874, quando um jovem médico norueguês avisou ao mundo que descobrira o agente causador da lepra. Até aquela data, a história da “lepra”, com aspas, imiscuía-se nas entranhas da história da lepra doença, cuja causa era atribuída, pelos estudiosos, a fatores genéticos, e, pelos cidadãos comuns, a um castigo divino. D. C. Danielssen e C. W. Boeck, em 1848, depois de exaustivos estudos clínicos e anatomopatológicos, descreveram a doença que hoje chamamos de hanseníase. Foram os estudos de Danielssen, diretor do Hospital São Jorge, de Bergen, que atraíram o Dr. Gerhard Henrik Armauer HANSEN àquele hospital, destinado a assistir os portadores da doença. Ali, Hansen dedicou-se ao estudo do mal milenar, que mutilava, deformava e marginalizava seus portadores. Acompanhou seu chefe no exame de doentes, nas necrópsias e nos exames microscópicos. Começou a questionar a crença de que a lepra era uma doença hereditária. Publicou um trabalho que lhe valeu uma bolsa e a oportunidade de conhecer os grandes centros de estudo da doença e de percorrer as áreas endêmicas da Noruega. Convencido de que a lepra era produzida por um microorganismo, examinou matérias retiradas de lesões, até ver os bacilos, mesmo sem corantes. Inoculou-os em animais, em si próprio e numa mulher, fato que o levou aos tribunais. Em 1874, tornou pública a descoberta do primeiro bacilo causador de uma doença humana conhecida. Este foi, talvez, o mais importante feito na história da microbiologia humana e um dos maiores na história da medicina. Entretanto, Hansen não recebeu sequer os ecos das loas entoadas ao grande pesquisador Robert Koch, o pai da microbiologia. Pelo contrário, por pouco não lhe roubaram o mérito da descoberta.
================================================
Resposta do
caso clínico #2:
Um claro
sinal de Kehr, como ja foi descrito nas observações, respondendo a irritação do
nervo frênico causada pelo sangue de um baço rompido.
O radio do
garoto estava fraturado, porem a distenção do manguito rotador é uma lesão de
partes moles e teria um Raio X sem evidencias.
Caso
clínico abdome #3:
Identificação:
P.P.P 40 anos, masculino, negro, natural
e residente de Curitiba, pastor.
Queixa
principal: “Muita dor nas costas”
HMA:
ILICIDAS:
Paciente
refere que há 1 hora sente dores desde as costas passando pelo flanco direito e
seguindo até o testículo direito, de fortíssima intensidade, tipo pontada, sem
alívio ou piora.
HMP:
DOIDAMT:
Nega
hipertensão, diabetes, asma, alergias, portador de HIV, uso “mais ou menos regular”
do coquetel. Teve 1 internamento no passado devido ao HIV, quando pesava apenas
45 quilos, “fui curado por Deus do HIV, os médicos já nao tinham esperanças”,
nega cirurgias. Nega transfusões.
HMF:
Pai falecido
de infarto agudo do miocardio (IAM) aos 75 anos. Mãe viva, saudável. Sem
irmãos.
CHV:
MAFATES:
Mora em um
sobrado de alvenaria. Nega uso de álcool. Nega uso de tóxicos.
Quando
questionado sobre o hábito de fumo disse fumar 1 cigarro a cada semana há 2
anos. Porem quando perguntado sobre o passado disse ter fumado desde os 15 anos
de idade 1 maço de cigarro ao dia e parado há 4 anos, agora retomou o hábito há
2 anos.
PPS:
FRETSPI:
Situação
familiar estável. Disse que Deus agraciou sua vida com a cura do HIV e com uma
esposa de 20 anos. A prova da cura é que mantem relações desprotegidas com ela
há 3 anos e um exame recente constatou que ela não é portadora. Situação
financeira “suficiente”, vive pela sua igreja, “o meu rebanho é o meu mundo”,
não entende a dor que tem agora.
RS:
Não declara
novas queixas.
Exame
físico:
Dados
vitais: pulso 90, temperatura: 36,6, PA: 140/100, FR: 20.
Semblante
pacífico e simpático, porem nitidamente disfarçando a dor, marcha lenta. Bom
estado geral, lúcido, corado, hidratado, eupnêico.
A inspeção
nenhuma alteração é percebida. A ausculta percebe-se ruidos hidroaéreos
presentes difusos. A percussão apresenta abdome timpânico, espaço de Traube
livre e Jobert negativo. A palpação apresenta abdome flácido com dor intensa a
palpação do flanco direito.
Murphy:
negativo. (Nao houve interrupção da expiração durante a compressão, relatou
dor, mas a contra prova do lado oposto resultou na mesma dor)
Blumberg:
negativo. (Sem dor a descompressão de FID)
Rovsing:
negativo. (Sem dor em FID durante a compressão da FIE)
Descompressão
brusca: negativo (Sem dor a descompressão em flanco esquerdo e FIE)
Giordano:
positivo a direita (Dor a leve golpe em área renal direita)
Ao exame
testicular não observa-se aumento de volume da bolsa escrotal, aumento de
volume do testículo, dor a palpação, aumento de volume do canal ou
linfonodomegalia inguinal. Reflexo cremastérico positivo. (Exame testicular sem
alterações)
Qual a principal
suspeita diagnóstica?
Observações:
Aqui temos
outro exemplo de dor irradiada. Neste caso de cólica nefrética (que normalmente
de carater cólica nao tem nada, usualmente é pontada) foi exposta toda a área
de irradiação da dor. Em diferentes alturas de posição da pedra dentro do
ureter a dor pode ter uma apresentação em territorios diferentes, com
frequencia doendo em testiculos ou vulva.
O sinal de
Giordano ocorre por distenção da capsula renal, que normalmente ocorre por
aumento da pressão na porção calicial do rim. Que pode ocorrer em infecções
(caracterizando um abcesso, por isso pielonefrites sempre requerem exame de
imagem, afinal antibioticos nao concentram com eficacia dentro de abcessos)
ou em litiase renal, onde o calculo
segura a urina.
Pedras
podem ser eliminadas se tiverem diametros pequenos, se forem grandes precisam
ser destruídas antes. Para determinar o tamanho das pedras é indispensável um
exame de imagem. Tambem devemos pesquisar qual a causa da litíase em pacientes
recorrentes. 50% dos pacientes terão nova crise em 5 anos, portanto apenas nos
recorrentes.
O que
acontece se a pedra entalar e ninguem tirar? A pressão causa deformação e
isquemia das piramides renais, causando necrose. Essa necrose é reversível,
porem com ainda mais demora ocorre necrose de todo o rim. O rim suporta até 1
mês de obstrução, antes disso a estase pode obviamente infectar e transformar-se
em pielonefrite.
Muitos
médicos utilizam o buscopan composto no tratamento das cólicas. É composto por
escolpolamina (antiespasmodico) e 2,5g de dipirona. Em verdade a escolpolamina
nao tem eficacia nenhuma, o que alivia é a dose gigante de dipirona. A melhor
conduta é o uso de antiinflamatorio (preferencia ao cetoprofeno, que pode ser
administrado intravascular) e morfina se necessário.
Nosso
paciente também precisou ser questionado com insistência para perceber seu
verdadeiro habito de fumo, isso ocorre com frequência, ja que perguntamos
“fuma?” ao invéz de “fumou?”.
Sobre o
HIV, existe uma probabilidade de transmissão e é possível que uma pessoa tenha
anos de relação com um soropositivo, principalmente se bem controlado, sem que
torne-se portadora.
Curiosidades:
O sinal de
Giordano não é utilizado nos países de lingua inglesa, onde é conhecido como
Murphy renal. (claro, eles tambem inventaram o avião, né?). Na Polônia é
conhecido como sinal de Goldfram, como descrito pelo ilustre neurocirurgião
polonês Samuel Wulfowicz Goldfram.
A origem de
Giordano (1964~1954) é italiana e a medicina francesa adotou o seu nome para o
sinal. A medicina portuguesa e brasileira derivam da francesa, por isso ambos
os países utilizam o mesmo nome.
==================================================
Resposta do caso clínico #1:
O caso é uma apendicite de livro. Na pratica nao teremos uma cinica tão clara. Guardem esta frase:
“É mais facil uma patologia comum apresentar-se com uma clínica incomum do que uma patologia incomum apresentar-se com uma clínica comum.”
Em outras palavras, as doenças apresentam-se normalmente de maneira nao tão clássica na prática, principalmente quando estamos falando de abdome. A apresentação com início em epigastrio, difusa e então localizada em FID é possível, mas não necessária para a apendicite.
A outra patologia que não se pode descartar é a gravidez ectópica. Na verdade o principal motivo de pedir um ultrasom para apendicite é procurar uma possível gravidez. A vascularização do útero e trompas é vasta e a rotura dos órgãos leva a choque hipovolêmico e morte, portanto sempre considerar essa possibilidade.
Caso clínico abdome #2:
Identificação: J.P.d.C. 10 anos, masculino, caucasiano, natural e residente de Curitiba, estudante.
Queixa principal: “Dor no ombro”
HMA: ILICIDAS:
Paciente refere que há 3 dias caiu do telhado de casa enquanto andava de skate. Caiu de 4 metros de altura sobre um arbusto, que amorteceu a queda. Foi ao pronto socorro onde “fizeram Raio X” e teve seu MSE engessado por fratura de rádio e imobilizado com tipoia canadense por distensão de manguito rotador. Agora queixa-se da continuidade da dor no ombro que nao cedeu com a analgesia, de média intensidade, tipo pontada, sem alívio, com piora ao deitar-se.
Também queixa-se de dor em hipocondrio na linha axilar anterior, tipo pontada, constante, sem alívio ou piora.
HMP: DOIDAMT:
Nega hipertensão, diabetes, asma, alergias, doenças de qualquer tipo e de infancia e uso de medicações contínuas. Nega internamentos e cirurgias. Nega transfusões.
HMF:
Pai e mãe vivos, ambos saudáveis. 1 irmã viva saudável.
CHV: MAFATES:
Mora em um sobrado de anvenaria e bem aparentado no tarumã. Bebeu cerveja preta uma vez, ofererecida pelo avô, não gostou. Nega fumo. Nega uso de tóxicos.
PPS: FRETSPI:
Os pais brigam constantemente com ele pois dizem que é muito “atentado” e “serelepe” e não estuda. A irmã está brava pois ele cortou o cabelo de suas bonecas. Vai a escola de manhã, anda de skate a tarde. A situação financeira da família é “no aperto, mas vamos bem”, gosta muito dos pais e de Tobby, seu Rottweiler. Interpreta sua doença como passageira e aceitável para quem anda de skate.
RS:
Não declara novas queixas.
Exame físico:
Dados vitais: pulso 70, temperatura: 36,8, PA: 120/80, FR: 16.
Ao caminhar para o consultorio mostrou-se levemente curvado anteriormente, fascie dolorosa discreta. Bom estado geral, lúcido, corado, hidratado, eupnêico.
Ao erguer a camiseta para inspecionar o abdome percebe-se escoriações difusas e uma equimose na região dolorosa. A ausculta percebe-se ruidos hidroaéreos presentes difusos. A percussão apresenta abdome timpânico, espaço de Traube livre e Jobert negativo. A palpação apresenta abdome resistênte com dor intensa a palpação leve de hipocondrio esquerdo.
Murphy: negativo. (Nao houve interrupção da expiração durante a compressão)
Blumberg: negativo. (Sem dor a descompressão de FID)
Rovsing: negativo. (Sem dor em FID durante a compressão da FIE)
Descompressão brusca: positivo (Dor a descompressão em flanco esquerdo e FIE)
A inspeção do ombro esquerdo nao encontra-se edema, a palpação e a mobilização não há dor.
Qual o nome do sinal não descrito?
Qual a principal a principal suspeita diagnóstica?
Observações:
Aqui temos um exemplo de dor irradiada. É importante lembrar que o paciente pode nao perceber que sua dor é irradiada, para ele a dor está naquele local.
Em traumatologia vocês aprenderão a cinética do trauma. Deve-se imaginar o que acontece com o veículo (neste caso sem veículo) em seguida com o corpo e em seguida com os orgãos). Numa queda de altura todos os orgãos freiam o seu movimento descendente após o corpo ja ter freiado, isso ocorre por diversas escruturas incluindo vasos sanguineos, que podem romper. Visceras rígidas podem partir-se e ocas podem “explodir” pelo aumento repentino de pressão interna. Cosiderando que o baço é uma viscera rígida macia, “uma bexiga de sangue” tão friavel que dificilmente suporta a tensão de um fio de sutura, rompe-se facil e costuma precisar ser retirado.
Reforçando o que eu falei no ultimo caso.: frente a queixas abdominais JAMAIS esquecer de perguntar sobre internações, cirurgias, alterações urinarias e fecais. Internações e cirurgias indicam possível alteração da anatomia normal, alterações urinarias e fecais indicam possível urgência (como interrupção de ambas).
Observe que o paciente relata haver piora da do ao deitar-se. Isso é uma característica do sinal de Kehr que ocorre por irritação do nervo frênico subdiafragmático pela presença de sangue. Ele é classicamente descrito como presenta na ruptura de baço, mas a deslocação de sangue livre para a região tambem causa a irritação.
Existem vários graus de ruptura esplênica, nos mais graves o paciente apresentará choque hipovolêmico, nos mais leves, como esse, pequena quantidade de sangue escapa, mas em questão de dias pode ocorrer a ruptura completa. Frente a uma ruptura esplênica, mesmo leve, deve-se ter muito cuidado.
Tanto no caso 1 quanto neste fica evidente que as vezes o exame abdominal fornece dados suficientes para uma suspeita diagnostica forte, porem com frequencia a clínica abdominal é frustrante. Frente aos casos frustrantes deve-se confiar na historia clínica e sinais para estratificar o risco, o diagnóstico não é tao importante quanto a correta estratificação de risco.
Esse paciente pode ir embora sem preocupação? Pode ir embora, mas deve investigar? Deve ficar para investigação? Deve ser encaminhado imediatamente a um hospital?
Para responder a essas perguntas a flacidêz ou resistencia abdominal, a ultima micção, ultima evacuação, a pesquisa da descompressão brusca e a presença ou não de ruidos hidroaéremos são de grande valor.
Curiosidades:
Johannes Otto Kehr (1862~1916) Foi um cirurgião alemão. Ele é creditado a ter desenvolvido o tratamento para colelitíase e coledocolitíase.
Kehr popularizou a colecistectomia tendo realizado em torno de 2600 cirurgias na carreira.
É o documentador do sinal de Kehr e o popularizador do dreno T de Kehr.
O dreno funciona servindo de molde para a regeneração do ducto colédoco após lesão. A porção extraductal cria um cordão fibrótico ao seu redor até a pele. Quando o dreno é removido esse cordão permite o escoamento seguro da bile. Bile esta que origina-se do orifício no ducto colédoco por onde o dreno foi removido até que o orifício feche-se sozinho.
===================================================
Caso clínico #1:
Identificação: M.A.R. 24 anos, feminino, caucasiana, natural e residente de
Piraquara (região metropolitana de Curitiba), casada, cozinheira de cachorro
quente.
Queixa principal: “Dor na dobradiça mestra de
fianco”
HMA: ILICIDAS:
Paciente refere que há 4 dias iniciou com dor
epigástrica de média intensidade, tipo desconforto, constante, sem alívio e com
piora durante a alimentação. Relata que no momento foi medicado como uma
gastrite, sem melhora relevante. “Porcaria do médico nao tratou direito”.
Há 2 dias atrás a dor passou a ser difusa de média
intensidade, também tipo “desconforto”, constante, sem alívio e com piora
durante a alimentação. Relata náuseas sem vômitos. Relata que não retornou ao
médico e automedicou-se com um comprimido desconhecido, sem melhora.
Agora apresenta, de início há 4 horas, “dor na
dobradiça mestra de fianco” (apontando para FID, fossa ilíaca direita) de
grande intensidade, tipo pontada, continua, sem alívio e com piora a
compressão.
Ultima menstruação há 1 mês. Nega corrimentos,
alterações e dificuldades para urinar e defecar.
HMP: DOIDAMT:
Nega hipertensão, diabetes, asma, alergias, doenças
de qualquer tipo e de infancia e uso de medicações contínuas. Nega
internamentos e cirurgias. Nega transfusões.
HMF:
Não conheceu o pai. A mãe é viva, tem 40 anos,
usuaria de drogas, uma vêz foi internada para uma cirurgia abdominal que não
soube informar. Tem 7 irmãos, 2 vivos e mais novos 20 e 19 anos, ambos homens
saudaveis.
CHV: MAFATES:
Mora em uma casa de alvenaria incompleta, com
tijolos expostos, a região possuí rede de água e esgoto. Faz uso “social” de
álcool, 1 lata de cerveja no fim do dia e ¼ de destilado em média no fim de
semana. Nega fumo, mas pessoas fumam em casa. Nega uso de tóxicos. Alega ter em
média 1 parceiro por mês, normalmente usa camisinha.
CAGE: pensou em cortar devido ao preço da bebida,
nunca nenhum familiar aborreceu-se, não sente-se culpada, diz que bebe no café da
manhã para “firmar a mão”.
PPS: FRETSPI:
Tem constantes brigas familiares principalmente com
a mãe e irmão mais velho pelo uso de drogas em casa e nao ajudarem nas tarefas
domésticas. Dorme de manhã, cuida da casa a tarde, trabalha com cachorro quente
a noite. Não estuda, fundamental incompleto, situação financeira “difícil, mas
vamo levando”, ama muito o irmão mais novo e morre de medo que ele tambem siga
o exemplo em casa, orgulha-se de ele estar terminando o ensino médio e querer
ser advogado. Entende sua doença como grave, pois nao consegue trabalhar hoje.
RS:
Não declara novas queixas.
Exame físico:
Dados vitais: pulso 90, temperatura: 37,2, PA:
130/90, FR: 20.
Ao caminhar para o consultorio mostrou-se curvado
anteriormente, com a mão na barriga, caminhar lento e fascie dolorosa. Ja
deitado aparenta leve aflição a dor e tomou a posição com a perna direita
fletida involuntariamente. Bom estado geral, lúcido, corado, hidratado,
eupnêico.
Ao erguer a camiseta para inspecionar o abdome nao
percebe-se alteração nenhuma. A ausculta percebe-se ruidos hidroaéreos
presentes difusos. A percussão apresenta abdome timpânico, espaço de Traube
livre e Jobert negativo. A palpação apresenta abdome flácido e dor a qualquer
leve toque em FID, sem organomegalias palpáveis.
Murphy: negativo. (Nao houve interrupção da
expiração durante a compressão)
Blumberg: Inconclusivo. (Apresentou intensa dor
logo no início da palpação, sem permitir a descompressão, portanto a manobra
não foi realizada)
Rovsing: Positivo. (Dor em FID durante a compressão
da FIE)
Psoas: Positivo (Dor elevação do MID contra
resistencia, contra prova com o MIE nao houve dor)
Obturador: Positivo (Dor em FID, e nao na articulação,
durante a rotação interna da coxa)
Qual a principal suspeita diagnóstica considerando
problemas intestinais?
Qual a principal suspeita diagnóstica considerando
problemas ginecológicos?
Observações:
A progressão do caráter da dor é um importante
indicativo do problema proposto, porem nao é necessário. Epigastrica e difusa
eram viscerais, FID ocorre pelo problema irritando a parede abdominal.
Quando frente a uma historia complexa como esta,
lembre-se sempre de organizar cronologicamente o início de cada um dos
sintomas, caso contrario voce ficará totalmente perdido.
Frente a queixas abdominais JAMAIS esquecer de
perguntar sobre internações, cirurgias, alterações urinarias e fecais e, para
mulheres, corrimentos e sobre a possibilidade de gravidez, neste caso não pode
ser descartada, pois o período mais fértil da mulher encontra-se 15 dias antes
da menstruação, abrindo aqui uma janela para uma possível gestação de duas
semanas.
Observe que o paciente apesar de relatar não haver
alívio adotou a posição com a perna fletida. A dor comprometeu a continuidade
da anamnese, quanto mais necessários sao os exames abdominais, mais dificeis
são do paciente aceitar devido a dor, sempre haverão pacientes sensíveis.
Reexaminar apos analgesia é uma opção (após decartadas emergências).
Perceba que o colega interpretou o abdome agudo
inicial como sendo uma gastrite. Como acadêmicos juramos que nunca deixaremos
passar nada e somos rápidos a pensar em erros de colegas. Porem quem internaria
uma paciente com gastrite para maiores investigações? Cuidado ao julgar
condutas de colegas.
Pessoas em sofrimento frequentemente estão
estressadas e podem, ofender-nos. Nessas horas são necessárias calma e
compreensão. Muitos deles desculpam-se quando a dor passa.
Curiosidades:
O apendice é, na maioria das vezes, retrocecal,
tendo pouco contato com o peritônio e proporcionando uma clínica mais branda.
Recentemente foi descoberto que o apendice pode
servir como proteção para bacterias benéficas ao intestino. A alteração da
flora intestinal está associada com diversas doenças, tanto que para tratar a
alteração crônica pesquisas sao conduzidas atualmente na linha do transplante
fecal.
Existem indicios de que o individuo com dieta de má
qualidade possa alterar a flora intestinal de maneira que interfira na
regulação da diabetes.















Bom trabalho!
ResponderExcluir